|
BP-340F
LE FINANCEMENT DES
SOINS DE SANTÉ:
Rédaction :
Odette Madore
TABLE
DES MATIÈRES ARGUMENTS POUR ET CONTRE LES FRAIS MODÉRATEURS IMPOSITION
DE FRAIS MODÉRATEURS AU CANADA ET FINANCEMENT PUBLIC ET PRIVÉ DES DÉPENSES DE SANTÉ
LE FINANCEMENT
DES SOINS DE SANTÉ: Le coût des soins de santé au Canada ne cesse de s'accroître et il représente une proportion de plus en plus importante du produit intérieur brut (PIB). Les dépenses totales dans le domaine de la santé, évaluées à 2,1 milliards de dollars en 1960, ont atteint 66,8 milliards de dollars en 1991, tandis que la part du PIB consacrée aux soins de santé a presque doublé au cours de cette période, passant de 5,4 à 9,9 p. 100(1). Cette croissance rapide des coûts risque de se poursuivre, notamment en raison des pressions exercées par le vieillissement de la population et l'adoption de nouvelles technologies médicales. Comme les soins de santé sont financés en grande partie par les gouvernements, le contrôle des dépenses dans le domaine de la santé pose un défi majeur pour les finances publiques, en particulier dans le contexte actuel de restrictions budgétaires. Compte tenu de la rareté relative des ressources publiques, de plus en plus de gouvernements s'interrogent sur l'opportunité d'accroître la participation des usagers au financement des soins de santé en imposant des frais modérateurs. Les opinions divergent toutefois quant aux répercussions possibles d'une participation financière accrue des usagers. Alors que certains soutiennent que les frais modérateurs permettent de limiter les dépenses publiques dans le secteur de la santé, d'autres craignent qu'ils n'entravent gravement l'accès universel aux soins. Dans ce document, nous avons pour but de faire le point sur les frais modérateurs dans le secteur de la santé. Dans la première partie, nous définissons succinctement les différents types de frais modérateurs, tandis que dans la deuxième nous faisons état des arguments et contre-arguments théoriques invoqués pour défendre ou rejeter les frais modérateurs. Dans la troisième partie, nous relatons l'expérience du Canada et celle d'autres pays de l'OCDE et nous résumons brièvement les études dans lesquelles on a tenté d'évaluer les diverses répercussions de l'imposition de frais modérateurs. Enfin, dans la quatrième et dernière partie, nous examinons le partage du financement des dépenses dans le domaine de la santé entre les secteurs public et privé et nous nous interrogeons sur l'opportunité d'accroître la participation financière du secteur privé par l'instauration de frais modérateurs. Par frais modérateurs, on entend la partie des coûts assumée par le patient pour les services médicaux et hospitaliers couverts par les régimes publics d'assurance-santé. Il en existe différents types, que nous définissons succinctement ci-après. Le ticket modérateur (ou coassurance) constitue la forme la plus simple des frais modérateurs. Dans ce type de tarification, le patient est forcé de débourser chaque fois un pourcentage fixe (disons 5 p. 100) du coût des services qui lui sont dispensés. En conséquence, plus le coût du service est élevé, plus le montant à débourser est important. Les grands utilisateurs sont désavantagés, car ils doivent contribuer proportionnellement plus que les autres au remboursement des frais engagés. Le copaiement est une solution de rechange au ticket modérateur. Dans ce type de tarification, au lieu d'exiger le paiement d'une proportion des frais engagés, on oblige le patient à débourser un montant forfaitaire (par exemple 5 $) dont la valeur n'est pas nécessairement liée au coût du service qu'il reçoit. La même somme est exigible, quel que soit le coût des soins dispensés. Une utilisation plus intensive entraîne nécessairement une contribution plus importante. Un système de tarification avec franchise oblige le patient à assumer, au cours d'une période donnée, la totalité du coût des services qu'il reçoit jusqu'à un certain plafond, soit la franchise. Au-delà de cette limite, les dépenses engagées par le patient sont remboursées par le régime public d'assurance-santé. Tous les utilisateurs doivent débourser un montant minimum uniforme qui n'est pas fonction de la quantité des services reçus. Ce type de tarification défavorise moins que les autres les grands utilisateurs de soins de santé. Ces trois types de frais modérateurs sont généralement qualifiés de «taxe à la maladie», étant donné que seuls les utilisateurs de soins de santé doivent les payer. Puisque les groupes à faible revenu recourent relativement plus que les autres aux services de santé, les frais modérateurs sont souvent perçus comme un impôt régressif qui touche les plus démunis. La surfacturation peut également être considérée comme un type de frais modérateurs. Dans ce cas cependant, cette contribution privée ne sert pas à couvrir une partie des coûts assurés, mais bien à payer des frais que le régime public n'assume pas. En effet, un régime qui autorise la surfacturation permet au médecin qui dispense les soins d'exiger du patient un supplément d'honoraires qui va au-delà de la rémunération établie par le gouvernement. Tous les patients qui recourent aux services médicaux sont touchés, peu importe leur revenu. Dans le cadre d'une tarification par impôt-service, le patient ne débourse pas directement une partie du coût des services assurés auxquels il recourt; sa contribution s'effectue plutôt par le biais du régime d'impôt sur le revenu. L'impôt-service tient compte à la fois de l'utilisation des services et du revenu. Le taux d'imposition s'applique alors à la somme du revenu imposable et du coût des services utilisés. Ce type de tarification est l'une des options envisagées par le gouvernement du Québec(2). Il s'agit d'un impôt progressif, étant donné que pour une utilisation équivalente de services, le patient à revenu élevé paie relativement plus qu'un patient à faible revenu. En outre, l'impôt-service ne touche pas ceux qui n'ont pas de revenu imposable. La désassurance constitue certainement la forme extrême de frais modérateurs. Le gouvernement décide alors de réduire la gamme ou l'étendue des services assurés. La désassurance peut s'appliquer à un service particulier (par exemple, la chirurgie esthétique) ou ne toucher que certains groupes d'individus (comme les gens à revenus élevés). Les patients se voient alors dans l'obligation d'assumer la totalité des coûts engagés pour les services qui ne sont plus couverts par le régime public d'assurance-santé. ARGUMENTS POUR ET CONTRE LES FRAIS MODÉRATEURS Sur le plan théorique, l'imposition de frais modérateurs est préconisée comme moyen de réduire l'utilisation des services et de limiter les dépenses publiques dans le secteur de la santé. Cette question suscite toutefois une vive polémique. Les avis sont en effet partagés quant aux répercussions réelles que l'imposition de tels frais aurait sur le taux d'utilisation et le niveau des dépenses(3). Ceux qui affirment que l'imposition de frais modérateurs devrait se traduire par une réduction des dépenses publiques consacrées aux services de santé font reposer leur argumentation sur la théorie habituelle de la demande, suivant laquelle le consommateur qui fait face à une augmentation du prix réduit la quantité du bien ou du service demandé. L'ampleur de la réduction de la quantité demandée dépend de l'élasticité-prix de la demande: plus le consommateur est sensible au prix, plus la quantité demandée diminue. Selon les tenants de cette opinion, il s'ensuit que l'imposition de frais modérateurs vient limiter l'utilisation des services de santé, de sorte que les dépenses publiques se trouvent réduites. Ceux qui s'opposent aux frais modérateurs soutiennent, au contraire, que la demande pour les services de santé est relativement inélastique. Ils affirment que la demande de services de santé ne dépend pas tellement du prix, mais de la nécessité. Selon eux, si les patients sont peu sensibles au prix, les frais modérateurs ne réduiront pas nécessairement l'utilisation des services de santé. Ils soutiennent donc que, dans ce cas, même si les dépenses publiques déclinent parce qu'elles sont en partie compensées par les recettes provenant de l'imposition de frais modérateurs, les dépenses totales (publiques et privées combinées) risquent d'augmenter. L'impact des frais modérateurs sur les dépenses totales de santé est toutefois difficile à établir, car il dépend du niveau des frais exigés. D'autres adversaires des frais modérateurs mentionnent que, si la demande de services de santé est inélastique dans l'ensemble, la sensibilité au prix varie malgré tout selon le revenu des patients. Selon eux, les frais modérateurs agissent comme un impôt régressif et découragent les classes à faible revenu d'avoir recours à des soins soins de santé nécessaires. Or, il est reconnu que le fait de retarder des soins médicaux nécessaires accroît considérablement le coût des services. En effet, le patient qui ne consulte pas un médecin en temps voulu au moment de l'apparition de symptômes risque d'aggraver son cas, de devoir subir des traitements plus longs et plus coûteux et, même, de voir ses probabilités de guérison amoindries. Les partisans de la tarification privée estiment pour leur part que la gratuité des soins amène les patients à utiliser le système de soins de santé de façon excessive, voire même abusive. Selon eux, les frais modérateurs entraînent nécessairement une utilisation plus efficace des services de santé qui se traduit par une diminution des dépenses dans le domaine de la santé. Au contraire, ceux qui s'opposent à la tarification privée remettent en question le fait qu'il y ait des abus et que les soins de santé soient utilisés de façon inappropriée. Ils affirment que les patients ont peu de pouvoir de décision en ce qui a trait aux services de santé, en particulier dans le cas des services hospitaliers, puisque c'est le médecin qui décide du recours à ces services. Les frais modérateurs ont, selon eux, peu d'effet sur l'utilisation et le niveau des dépenses dans le domaine de la santé. D'autres arguments sont également avancés pour faire la preuve que les frais modérateurs ne parviennent pas à limiter les dépenses de santé. Premièrement, certains suggèrent que les médecins pourraient commencer à intensifier leur activité en réaction à une diminution du nombre de patients et soutiennent que le mode de rémunération à l'acte des médecins tend à favoriser un tel comportement. Deuxièmement, d'autres mentionnent que l'imposition de frais modérateurs a un impact négligeable en raison d'un «effet de rebondissement» par lequel il est possible de substituer un service à un autre. À leur avis, si l'on impose par exemple des frais modérateurs sur les services médicaux, les patients pourraient être incités à recourir aux services hospitaliers (en particulier dans les salles d'urgence) au lieu de s'adresser aux médecins, de façon à éviter d'avoir à débourser des frais directs supplémentaires. Troisièmement, plusieurs soutiennent que l'imposition de frais aux usagers entraîne des coûts d'administration élevés qui pourraient facilement être supérieurs aux économies qu'une telle impositon permettrait aux gouvernements de réaliser. Quatrièmement, d'autres encore croient que si en raison de l'imposition de frais modérateurs une proportion importante de la population doit engager des dépenses appréciables, les consommateurs chercheront à se protéger contre les risques financiers posés par la maladie, ce qui risque d'encourager le recours accru à l'assurance privée. Ils soutiennent qu'un système où prédomine l'assurance privée, comme celui des États-Unis, n'est pas garant d'un contrôle efficace des coûts des soins de santé. Enfin, selon d'autres critiques, l'idée même d'imposer des frais modérateurs est incompatible avec les principes qui sous-tendent l'assurance-santé et risque d'entraîner le démantèlement du régime universel et gratuit à l'échelle nationale. Ces critiques font souvent référence à l'équité. Selon eux, des frais directs empêchent les individus les plus démunis de consulter un médecin et les découragent de se conformer aux avis médicaux, alors que selon plusieurs indications, ce sont précisément les groupes défavorisés qui ont le plus besoin des soins de santé. Les critiques soutiennent également que s'il y avait imposition de frais modérateurs, les pauvres, les personnes âgées et les grands malades, soit ceux qui sont souvent le moins couverts par une assurance complémentaire, devraient consacrer une part plus importante de leur revenu aux soins que les autres. Les tenants de la tarification privée soutiennent au contraire qu'il est possible de remédier au caractère régressif des frais modérateurs en les assortissant d'exemptions à l'intention des groupes défavorisés. IMPOSITION
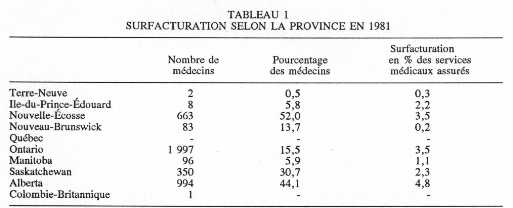
DE FRAIS MODÉRATEURS AU CANADA ET Au début des années 80, la plupart des gouvernements du Canada ont autorisé la surfacturation et ont eu recours à une forme ou à une autre de frais modérateurs. Dans la majorité des provinces, des médecins ont imposé des frais directs aux patients sous forme de surfacturation. Toutefois, l'étendue de cette pratique a varié considérablement selon la province. Le tableau 1 révèle qu'en 1981, plus de la moitié des médecins ont réclamé des honoraires supplémentaires en Nouvelle-Écosse, tandis qu'un seul médecin a pratiqué la surfacturation en Colombie-Britannique. Alors que les recettes tirées de la surfacturation sont demeurées relativement faibles à Terre-Neuve et au Nouveau-Brunswick, elles ont représenté près de 5 p. 100 de la valeur totale des services médicaux assurés en Alberta.
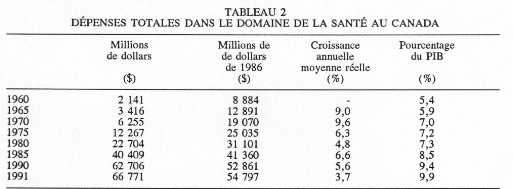
Source: Conseil national du bien-être social, Les pauvres et les soins de santé au Canada, mai 1982, Annexe B. Les gouvernements de certaines provinces ont également exigé des frais modérateurs pour les patients recevant des services assurés en milieu hospitalier. Encore une fois, les niveaux de tarification ont grandement varié d'une province à l'autre. Des données pour 1982(4) montrent que la Colombie-Britannique et Terre-Neuve ont exigé des malades dans les hôpitaux généraux un copaiement de 7,50 $ et 3 $ par jour respectivement, alors qu'en Alberta les patients ont dû payer des frais d'admission en milieu hospitalier de 5 $. La même année, quatre provinces ont imposé des frais journaliers aux patients hospitalisés pour des maladies chroniques ou à long terme. Ces frais se sont élevés à 11,50 $ en Colombie-Britannique, à 7 $ en Alberta, à 12,60 $ en Ontario et à 12,33 $ au Québec. Les hôpitaux de la Colombie-Britannique ont aussi exigé des copaiements pour chaque visite au service d'urgence (4 $) et au service de chirurgie externe (7 $). Les provinces qui, à cette époque, ont imposé une participation aux frais hospitaliers, ont offert des exemptions à certains groupes. En règle générale, les bénéficiaires de l'aide sociale, les personnes âgées et les enfants n'ont pas eu de frais à payer. Une seule province, la Saskatchewan, a imposé un copaiement pour les services fournis par les médecins. En effet, entre 1968 et 1971, les patients ont dû débourser 1,50 $ pour les visites au cabinet du médecin et 2 $ pour les visites à domicile. Depuis l'avènement de la Loi canadienne sur la santé, en 1984, le gouvernement du Canada n'autorise plus les frais modérateurs et la surfacturation. Il a justifié son intervention sur la base d'études qui ont évalué les retombées des différentes formules de participation aux frais par les usagers(5). Ces analyses empiriques ont montré que les frais modérateurs pour les services médicaux et hospitaliers assurés dissuadent plus fortement les individus à faible revenu que les autres et agissent de fait comme un impôt régressif. Les résultats de ces études ont également montré que les frais modérateurs ne réduisent pas le taux d'utilisation global des services de santé et qu'ils sont inefficaces pour contrôler les coûts totaux des soins de santé(6)(7). À l'heure actuelle, le gouvernement fédéral verse des paiements de transfert aux provinces pour les services «médicalement nécessaires» assurés en vertu de leur régime d'assurance-santé respectif. Ces services regroupent la gamme complète des soins fournis par les hôpitaux, les médecins et les chirurgiens-dentistes en établissement. Les paiements de transfert pour ces services de santé sont versés à la condition que les provinces n'imposent pas de surfacturation ou de frais modérateurs. Le gouvernement fédéral verse aussi des contributions additionnelles pour les services complémentaires de santé tels que les soins intermédiaires en maison de repos, en établissement pour adultes ou à domicile. Ces contributions ne sont assujetties à aucune condition. Les services complémentaires de santé peuvent donc faire l'objet d'une tarification privée. Par ailleurs, les provinces peuvent également imposer des frais modérateurs pour d'autres services complémentaires garantis en vertu de leur régime d'assurance-santé respectif, comme les services optométriques, dentaires et pharmaceutiques. Certaines provinces assurent la totalité des frais engagés pour des services complémentaires de santé et d'autres imposent un ticket modérateur, un copaiement ou une franchise. Dans leur dernier budget, d'autres encore ont décidé de désassurer certains de ces services. Ainsi(8), Terre-Neuve et l'Île-du-Prince-Édouard n'assurent aucun service d'optométrie, tandis que l'Ontario couvre le coût des examens de la vue pour l'ensemble de ses résidents. Les autres provinces garantissent les examens de la vue et l'ordonnance pour certains groupes de la population, notamment les jeunes et les personnes âgées, et exigent une participation financière du bénéficiaire (soit un ticket modérateur de 20 p. 100 ou une franchise d'environ 50 $) pour d'autres services d'optométrie. De la même façon, quatre provinces - le Nouveau-Brunswick, l'Ontario, l'Alberta et la Colombie-Britannique - n'assurent pas les services dentaires à l'intention des enfants; les autres garantissent des services assurés aux enfants, et trois d'entre elles exigent un copaiement qui varie de 5 à 25 $. Par ailleurs, l'Ontario, le Manitoba et la Colombie-Britannique assurent les médicaments pour l'ensemble de leurs résidents, mais exigent une franchise et imposent un ticket modérateur. Seul l'Ontario assure complètement les médicaments pour les personnes âgées. Les autres assurent ces médicaments, mais imposent des frais modérateurs dont ils exemptent généralement les bénéficiaires de la sécurité du revenu. Si le recours aux frais modérateurs demeure limité au Canada, il est par contre répandu dans certains pays de l'OCDE. La France, par exemple, dispose d'un système complexe de tarification des usagers. Les services médicaux sont soumis à un ticket modérateur de 25 p. 100. Certaines visites médicales peuvent également faire l'objet d'une surfacturation. Un ticket modérateur s'applique aux médicaments d'ordonnance: il varie de 30 à 60 p. 100 selon le degré de nécessité du produit. Les services hospitaliers font également l'objet de frais modérateurs. Un copaiement de 55 francs (12 $ CAN) est exigé pour chaque jour d'hospitalisation; à celui-ci s'ajoute un ticket modérateur de 20 p. 100 pour les séjours de moins de 30 jours. Un ticket modérateur de l'ordre de 30 p. 100 est applicable aux tests de laboratoires et aux soins dentaires. Il existe des exemptions pour les personnes à faible revenu ou atteintes de maladies chroniques(9). Le régime d'assurance-santé de la Suède, qui couvre une gamme étendue de soins de santé, est également assorti de divers frais modérateurs. Un copaiement de 55 couronnes (11 $ CAN) est exigé pour les services fournis par un médecin du secteur public, et il varie entre 60 et 70 couronnes (12 et 14 $ CAN) pour les soins rendus par les médecins de pratique privée. Le copaiement ne s'applique pas à certains services médicaux, par exemple, les consultations dans le domaine du contrôle des naissances. Les soins en milieu hospitalier sont pratiquement gratuits. Pour les traitements dentaires, on exige un ticket modérateur de 60 p. 100 sur les 2 500 premières couronnes d'honoraires (480 $ CAN) et de 25 p. 100 sur le solde. Un copaiement de 25 couronnes (5 $ CAN) est établi pour les traitements en physiothérapie, en ergothérapie et en orthophonie, lorsque ces soins sont prescrits par un médecin autorisé. Par ailleurs, on exige un copaiement de 30 couronnes (6 $ CAN) pour le transport des malades. Enfin, les médicaments font l'objet d'un copaiement de 65 couronnes (13 $ CAN); les médicaments nécessaires au maintien de la vie sont toutefois gratuits(10). La tarification privée est également autorisée dans d'autres pays, mais son usage est plus limité. Par exemple, l'Allemagne applique un système de copaiement qui exempte les enfants et les personnes à faible revenu. Une somme de 2 DM (1,34 $ CAN) par personne est exigée pour les médicaments. De plus, les patients hospitalisés doivent débourser 5 DM (3,35 $ CAN) par jour jusqu'à concurrence de 14 jours et on exige également un forfait de 5 DM pour le transport en ambulance(11). Au Royaume-Uni, la tarification privée ne s'applique qu'aux médicaments et les individus ont le choix entre un copaiement, pour lequel il y a des exemptions pour certains groupes d'individus, et une franchise. Les patients doivent débourser 3,05 livres (7 $ CAN) pour chaque médicament d'ordonnance. Les patients qui ne peuvent bénéficier d'exemptions peuvent opter pour une franchise, qui s'élève à 43,50 livres (97 $ CAN)(12). Les auteurs de travaux empiriques portant sur l'utilisation de frais modérateurs dans certains de ces pays sont parvenus à des conclusions similaires à ceux des études canadiennes. Les études ont en effet révélé que les frais modérateurs ne permettent pas de maîtriser les dépenses de santé, qu'ils risquent d'entraîner une sous-consommation de la part des plus malades, et qu'ils sont souvent inefficaces lorsque les patients ont des assurances complémentaires(13). En outre, dans un rapport publié récemment, l'Organisation mondiale de la santé a insisté sur le fait que les frais modérateurs risquent de porter atteinte à l'efficacité du système de soins de santé ainsi qu'à l'égalité devant la santé(14). De plus, dans une étude américaine - celle de la Rand Corporation - on a constaté qu'il y avait une diminution de la consommation de services quand les patients doivent payer directement des frais. Les auteurs de l'étude précisent que cette baisse de consommation affecte autant les services utiles que les services inutiles, qu'elle touche particulièrement les personnes à faible revenu et qu'elle produit des effets indésirables sur la santé des patients qui ont eu moins recours aux services. Ils concluent que l'existence de frais modérateurs n'a aucun effet sur le coût total des services(15). En somme, les études effectuées au Canada et à l'étranger semblent montrer que les frais modérateurs affectent l'équité en matière de la santé et n'apparaissent pas comme la solution la plus appropriée pour résoudre les problèmes de financement auxquels sont confrontés les régimes de soins de santé. Bien que certains pays appliquent toujours une politique de tarification privée, le problème du financement du régime de soins de santé demeure une préoccupation majeure pour leurs gouvernements respectifs. À preuve, plusieurs d'entre eux étudient les régimes d'autres pays dans leur quête pour améliorer l'efficacité de leur système et contrôler les coûts des soins de santé. Pour sa part, le Canada a décidé, il y a moins d'une décennie, de renoncer à l'imposition de frais aux usagers, mais il semble aujourd'hui vouloir effectuer un retour en arrière. FINANCEMENT PUBLIC ET PRIVÉ DES DÉPENSES DE SANTÉ En dépit de l'expérience passée et des critiques soulevées à l'égard des frais modérateurs, certains gouvernements au Canada examinent actuellement la possibilité d'accroître la participation privée comme moyen de limiter les dépenses publiques de santé. Depuis quelques années, la population entend parler de la «spirale» des coûts de la santé et de la nécessité pour les gouvernements de contrôler leurs dépenses dans ce secteur. Il ne s'agit pas là d'affirmations gratuites, mais bien de la situation réelle. Le tableau 2 retrace l'évolution des dépenses totales de santé au cours des trois dernières décennies. Il est vrai, d'une part, que les dépenses en matière de santé au Canada ne cessent de s'accroître en termes réels et accaparent une proportion croissante de la richesse nationale. En 1960, les dépenses dans le domaine de la santé se chiffraient à 2,1 milliards de dollars. En 1991, elles totalisaient 66,8 milliards de dollars, soit 183 millions de dollars par jour et 7,6 millions de dollars l'heure! Exprimées en dollars constants de 1986, les dépenses totales en matière de santé sont passées de 8,9 à 54,8 milliards de dollars au cours des trois dernières décennies. La forte croissance réelle des dépenses dans les années 60 et au début des années 70 est principalement attribuable à l'instauration des régimes d'assurance-hospitalisation et d'assurance médicale, que toutes les provinces ont mis en place en 1961 et 1975 respectivement. Par la suite, les dépenses totales se sont toujours accrues en termes réels, mais à un rythme plus lent.
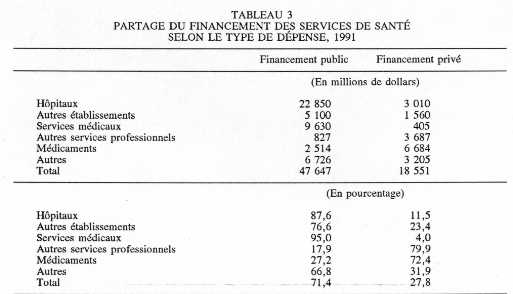
Source: Selon des données fournies par la Division de l'information sur la santé, Direction générale de la politique, de la planification et de l'information, Santé et Bien-être social Canada, avril 1993. Il est également vrai, d'autre part, que le Canada consacre une part de plus en plus grande de son PIB aux dépenses en matière de santé. Entre 1960 et 1991, la proportion du PIB allouée à la santé est passée de 5,4 à 9,9 p. 100. Ce pourcentage a augmenté entre les années 60 et 70 au moment de l'introduction du régime universel d'assurance-santé; il est ensuite demeuré relativement stable jusqu'au début des années 80, mais il augmente constamment depuis. Sur le plan international, le Canada se situe parmi les pays de l'OCDE qui consacrent un fort pourcentage de leur output économique aux soins de santé. Les données disponibles indiquent que la part du PIB consacrée aux dépenses totales de santé se situait en 1990 à 9,4 p. 100 au Canada, comparativement à 9,2 p. 100 en Suède, à 8,8 p. 100 en France, à 8,1 p. 100 en Allemagne et à 6,2 p. 100 au Royaume-Uni(16). Par ailleurs, on constate que les gouvernements du Canada sont une source importante du financement des dépenses dans le domaine de la santé. En 1991, le secteur public dans son ensemble (niveaux fédéral, provincial et municipal combinés) a financé 71,4 p. 100 des dépenses totales en matière de santé. Les particuliers, quant à eux, ont assumé 27,8 p. 100 des dépenses totales, soit directement lors de la prestation du service, soit indirectement par le biais d'une assurance complémentaire privée. Comme on peut le voir au tableau 3, le partage du financement entre les secteurs public et privé varie de façon considérable selon le type de service. Le secteur public couvre 87,6 p. 100 des services hospitaliers et 95,0 p. 100 des services médicaux. Cette large contribution publique reflète la Loi canadienne de la santé, en vertu de laquelle les services médicalement nécessaires sont universels et gratuits: les patients ne doivent rien débourser au moment de l'utilisation. Pour les autres services, par contre, les régimes publics offrent une couverture plus limitée, de sorte que le secteur privé occupe une proportion plus grande du financement.
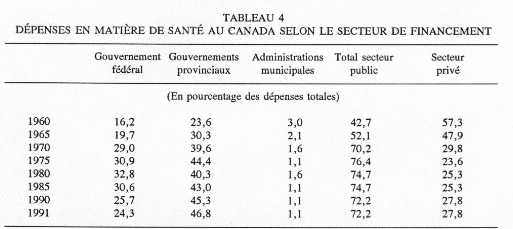
Source: Santé et Bien-être social Canada, Health Expenditures in Canada - Summary Report, 1987-1991, Division de l'information sur la santé, Direction générale de la politique, de la planification et de l'information, mars 1993, tableau V. Enfin, les dépenses dans le domaine de la santé constituent, à l'heure actuelle, le poste budgétaire le plus important des gouvernements provinciaux, puisqu'elles représentent environ le tiers des budgets(17). En outre, une part de plus en plus importante de ces budgets a été consacrée à la santé au cours des dernières années. En somme, les dépenses totales en matière de santé continuent d'augmenter en termes réels et accaparent une proportion croissante du PIB. De plus, la part du PIB consacrée à la santé au Canada est supérieure à celle d'autres pays de l'OCDE. Comme les gouvernements sont la principale source de financement, le contrôle des dépenses de santé pose un défi majeur pour les finances publiques, en particulier dans le contexte actuel de restrictions budgétaires. Dans cette optique, la remise en question par les gouvernements de la justesse du partage actuel du financement en matière de santé semble justifiée. Toutefois, il faut procéder à un examen minutieux de la répartition du financement avant de porter un jugement quant à l'opportunité d'instituer des frais modérateurs. En effet, l'analyse de l'évolution des dépenses liées à la santé par secteur de financement révèle que la participation du secteur public au financement des soins de santé a diminué au Canada au cours des dernières années, tandis que la part des dépenses privées dans les dépenses totales de santé ne cesse de croître. Comme l'indique le tableau 4, le financement des services de santé par le secteur public dans son ensemble est passé de 43 p. 100 en 1960 à 76 p. 100 en 1975 en raison de la mise en place du régime national d'assurance-santé. Par la suite, par contre, la participation du secteur public aux dépenses en matière de santé a lentement décliné pour atteindre une proportion de 72 p. 100 en 1991. La contribution fédérale aux dépenses totales dans le domaine de la santé est passée d'environ 16 p. 100 en 1960 à près de 33 p. 100 en 1980. Dans le cadre de son programme de restrictions budgétaires, le gouvernement fédéral a limité à plusieurs reprises le taux de croissance des paiements de transfert qu'il verse aux provinces au titre de la santé, de sorte que la proportion des dépenses assumées par ce gouvernement a décliné pour atteindre quelque 24 p. 100 en 1991. Les dépenses des gouvernements provinciaux, en pourcentage des dépenses totales, ont fortement augmenté jusqu'au milieu des années 70; elles ont par la suite quelque peu diminué, mais elles ont récemment recommencé à s'accroître pour contrebalancer en partie la diminution du financement fédéral.
Source: Selon des données fournies par la Division de l'information sur la santé, Direction générale de la politique, de la planification et de l'information, Santé et Bien-être social Canada, avril 1993. De façon parallèle, le pourcentage des dépenses en matière de santé financées par le secteur privé s'est accru au cours des dernières années pour atteindre près de 28 p. 100 en 1991, soit un niveau plus élevé qu'au cours de la période pendant laquelle la surfacturation et les frais modérateurs ont été autorisés. Par ailleurs, même si le recours aux frais modérateurs est restreint au Canada, la proportion des dépenses en matière de santé financées par le secteur privé est importante relativement à celle d'autres pays de l'OCDE. Qui plus est, le financement privé des dépenses dans le domaine de la santé est plus élevé au Canada que dans les pays où l'on impose des frais modérateurs sur une gamme plus étendue de services. Par exemple, des données pour l'année 1987 indiquent que le secteur privé a financé 26 p. 100 des dépenses totales dans le domaine de la santé au Canada, tandis que la proportion du financement privé s'élevait à 25 p. 100 en France et à 10 p. 100 en Suède(18). Il existe différents types de frais modérateurs et leur usage varie d'un pays à l'autre. Dans l'ensemble, au Canada comme ailleurs, les frais modérateurs semblent de tradition pour certains services, comme les médicaments. Toutefois, la tarification privée est plus répandue dans certains pays qu'elle ne l'est au Canada. Comme nous l'avons vu, les frais modérateurs ne s'appliquent qu'aux services complémentaires de santé au Canada, tandis qu'ils sont imposés dans d'autres pays de l'OCDE à une vaste gamme de services, y compris les services médicaux et hospitaliers. La volonté de réduire ou de stabiliser le déficit est probablement en grande partie responsable de la réapparition du débat sur les frais modérateurs au Canada. Les gouvernements doivent procéder à des restrictions budgétaires et faire des choix difficiles dans tous leurs secteurs d'intervention, y compris celui des soins de santé. Toutefois, il ne faudrait pas oublier que l'un des objectifs fondamentaux de l'introduction d'un régime public d'assurance-santé au Canada était d'abolir les obstacles financiers à l'obtention de soins hospitaliers et médicaux. À l'heure actuelle, le régime d'assurance-santé permet de répartir équitablement le fardeau financier des plus riches vers les plus pauvres et des bien portants vers les gens aux prises avec des problèmes de santé. Diverses études montrent que des frais modérateurs pourraient compromettre ce principe d'équité. Dans le secteur de la santé, la volonté de réduire les déficits gouvernementaux agit comme une contrainte quant au niveau du financement public et du partage de ce financement entre, d'une part, les paliers de gouvernements et, d'autre part, entre les secteurs public et privé. S'il apparaît nécessaire de contenir l'accroissement des dépenses en matière de santé au Canada, les gouvernements devront, avant de mettre en oeuvre une politique de frais modérateurs, s'interroger sur la capacité du secteur privé, c'est-à-dire de l'individu, du ménage ou de la famille, d'assumer une proportion plus importante du financement. Badgley R.F. et R.D. Smith. User Charges for Health Services. Rapport du Conseil ontarien de la santé, 1979. Barer, M.L., R.G. Evans et G.L. Stoddart. Controlling Health Care Costs by Direct Charges to Patients: Snare or Delusion? Conseil économique de l'Ontario, étude hors-série n° 10, 1979. Beck, R.G. «The Effects of Co-payments on the Poor». Journal of Human Resources. 1974, p. 129-142. Beck, R.G. et J.M. Horne. An Analytical Overview of the Saskatchewan Copayment Experience in the Hospital and Ambulatory Care Settings. Rapport présenté au Conseil ontarien de la santé, 1978. Commission Rochon. Rapport de la Commission d'enquête sur les services de santé et les services sociaux. Gouvernement du Québec, 1988. Comité permanent de la santé et du bien-être social, des affaires sociales, du troisième âge et de la condition féminine de la Chambre des communes. Le régime de soins de santé au Canada et son financement: des choix difficiles. Ottawa, juin 1991. Conseil national du bien-être social. Les pauvres et les soins de santé au Canada. Ottawa, mai 1982. Creese, A.L. Contribution financière des utilisateurs des soins de santé: Quelques expériences récentes. Division du renforcement des services de santé, Organisation mondiale de la santé, Cahier SHS n° 1, 1990. Gouvernement du Canada. Pour une assurance-santé universelle - La politique du gouvernement du Canada. Ottawa, 1983. Gouvernement du Québec. Ministère de la santé et des services sociaux. Un financement équitable à la mesure de nos moyens. 1991. Gouvernement du Québec. Ministère des Finances et Conseil du Trésor. Les finances publiques du Québec: vivre selon nos moyens. 19 janvier 1993. Gouvernement de la Saskatchewan. Report on Utilization Charges. Ministère de la Santé publique. 1979. Hurley J. et N. Arbuthnot Johnson. «The Effects of Co-Payments Within Drug Reimbursement Programs». Analyse de politiques, vol. 17, décembre 1991, p. 473-489. Majnoni d'Intignano, B. «Analyse des derniers développements et des réformes en matière de financement des systèmes de santé». Revue internationale de sécurité sociale, vol. 44, n° 3, 1991, p. 5-22. OCDE. Les systèmes de santé: à la recherche d'efficacité. Études de politique sociale, n° 7, Paris, 1990. OCDE. The Reform of Health Care: A Comparative Analysis of Seven OECD Countries. Paris, 1992. Santé et Bien-être social Canada. Health Expenditures in Canada - Summary Report, 1987-1991. Ottawa, Division de l'information sur la santé, Direction générale de la politique, de la planification et de l'information, mars 1993. Stoddart, G.L. et R.J. Labelle. Privatisation du système canadien de santé: assertions, faits, idéologie et options. Ottawa, Santé et bien-être social Canada, octobre 1985. The Swedish Institute. «Health and Medical Care in Sweden». Fact Sheets on Sweden. 1990.
(1) D'après des données fournies par la Division de l'information sur la santé, Direction générale de la politique, de la planification et de l'information, Santé et Bien-être social Canada, avril 1993. (2) Ministère de la santé et des services sociaux, Un financement équitable à la mesure de nos moyens, Gouvernement du Québec, 1991, p. 78-82. (3) Les avantages et inconvénients d'une privatisation accrue du financement des soins de santé ont fait l'objet d'une étude exhaustive menée par G.L. Stoddart et R.J. Labelle, Privatisation du système canadien de santé: assertions, faits, idéologie et options, Santé et bien-être social Canada, octobre 1985. (4) Conseil national du bien-être social, Les pauvres et les soins de santé au Canada, Ottawa, mai 1982, Annexe C. (5) Gouvernement du Canada, Pour une assurance-santé universelle - La politique du gouvernement du Canada, Ottawa, 1983. (6) Le lecteur est prié de se reporter, entre autres, aux ouvrages suivants: R.F. Badgley et R.D. Smith, User Charges for Health Services, Rapport du Conseil ontarien de la santé, 1979; Gouvernement de la Saskatchewan, Ministère de la Santé publique, Report on Utilization Charges, 1979; Conseil national du bien-être social, Les pauvres et les soins de santé au Canada, Ottawa, mai 1982; R.G. Beck, «The Effects of Copayments on the Poor», Journal of Human Resources, 1974, p. 129-142; R.G. Beck et J.M. Horne, An Analytical Overview of the Saskatchewan Copayment Experience in the Hospital and Ambulatory Care Settings, Rapport présenté au Conseil ontarien de la santé, 1978; M.L. Barer, R.G. Evans et G.L. Stoddart, Controlling Health Care Costs by Direct Charges to Patients: Snare or Delusion?, Conseil économique de l'Ontario, Étude hors-série n° 10, 1979. (7) Encore aujourd'hui, les études portant sur l'impact des frais modérateurs imposés aux bénéficiaires des programmes d'assurance-médicaments parviennent à des conclusions similaires. Pour un résumé de ces études, on peut consulter J. Hurley et N. Arbuthnot Johnson, «The Effects of Co-Payments Within Drug Reimbursement Programs», Analyse de politiques, vol. 17, décembre 1991, p. 473-489. (8) Données pour l'année 1992 tirées de Ministère des Finances et Conseil du Trésor, «Comparaison interprovinciale des programmes complémentaires de santé assurés», Les finances publiques du Québec: vivre selon nos moyens, Gouvernement du Québec, 19 janvier 1993, Annexe 3. (9) Données pour l'année 1991. Le taux de change au 31 décembre 1991 était le suivant: 1 $ CAN = 4,483 FF. OCDE, The Reform of Health Care: A Comparative Analysis of Seven OECD Countries, Paris, 1992, p. 47. (10) Données pour l'année 1988. Le taux de change au 31 décembre 1988 était le suivant: 1 $ CAN = 5,1622 couronnes. The Swedish Institute, «Health and Medical Care in Sweden», Fact Sheets on Sweden, 1990. (11) Données pour l'année 1988. Le taux de change au 31 décembre 1988 était le suivant: 1 $ CAN = 1,4927 DM. OCDE, The Reform of Health Care: A Comparative Analysis of Seven OECD Countries, Paris, 1992, p. 59. (12) Données pour l'année 1990. Le taux de change au 31 décembre 1990 était le suivant: 1 $ CAN = 0,447 livres. OCDE, The Reform of Health Care: A Comparative Analysis of Seven OECD Countries, Paris, 1992, p. 115. (13) B. Majnoni d'Intignano, «Analyse des derniers développements et des réformes en matière de financement des systèmes de santé», Revue internationale de sécurité sociale, vol. 44, n° 3, 1991, p. 10-11. (14) A.L. Creese, Contribution financière des utilisateurs des soins de santé: Quelques expériences récentes, Division du renforcement des services de santé, Organisation mondiale de la santé, Cahier SHS No. 1, 1990. (15) Selon un résumé présenté dans le rapport de la Commission Rochon, Rapport de la Commission d'enquête sur les services de santé et les services sociaux, Gouvernement du Québec, 1988, p. 653. (16) Les données de ce paragraphe proviennent des sources suivantes: pour le Canada: Santé et Bien-être social Canada, Health Expenditures in Canada - Summary Report, 1987-1991, mars 1993, tableau I; pour la Suède: The Swedish Institute, «Health and Medical Care in Sweden», Fact Sheets on Sweden, 1990, p. 3; pour la France, l'Allemagne et le Royaume-Uni: OECD, The Reform of Health Care -A Comparative Analysis of Seven OECD Countries, Paris, 1992, tableau 10.1. (17) Comité permanent de la santé et du bien-être social, des affaires sociales, du troisième âge et de la condition féminine de la Chambre des communes, Le régime de soins de santé au Canada et son financement: des choix difficiles, juin 1991, p. 7. (18) OCDE, Les systèmes de santé: à la recherche d'efficacité, Études de politique sociale, n° 7, Paris, 1990, tableau 1. |